严打医保违规!骗保“花样”多,如何守好医保基金“安全阀”?
医疗保险被视为公众的“生命保障”。不过,湖南省医保局最近公开了一系列违反医保基金使用规定的医院名单,其中也包括了公立大型医院。这个事件引起了社会各界对医保基金管理问题的普遍关注。

近期,湖南省医保局对包括中南大学湘雅医院在内的公立医院实施审查,检测出有不规范使用医保基金的现象。在部分案例中,由于医务人员对医疗服务价格项目目录(MSPC)理解不深,引发了这类违规行为的产生。
例如,湘雅医院医护人员在对患者实施肠镜检查过程中,发现患者存在肠息肉。可是,在进行肠息肉切除的同时,他们不只是收取了肠镜的费用,还收取了肠息肉切除的费用。根据湖南省的规定,如果已经收取了息肉切除费,医生则不应额外收取肠镜费。这就是滥用资金的一个实例。
安徽省芜湖市第二人民医院则提供了更恶劣的欺诈骗保案例。病人亲属诉称该医疗机构过分治疗、检查太多并且超额收取医疗费用。调查发现,15个提出的问题中有10个基本成立,违反规定的医疗费用总计21.82万元,其中非法使用医保基金18.7万元。
对于这样的行为,医保部门采取了两种处理方式:一种是协议处理,例如全额追回违规使用的医保基金,并按30%的比例处以罚款;另一种是行政处罚,根据问题的严重性,处以1至5倍的罚款。协议处理特点是迅速及时,能够尽快止损医保基金;而行政处罚则惩戒性强,但处理时间较长。

实际上,这些欺诈行为只是冰山一角。骗保的方式多种多样,调查发现,有些医疗机构利用各种手段实施欺诈骗保,包括过度医疗、挂床住院、虚假治疗、串换药品、诱导患者等方式。例如,他们通过不合法的检查、药品使用等途径提升医疗开销,也会将不满足住院要求的病人接纳入院并假造治疗方案,甚至是伪造医疗文件。
此外,他们还利用医用耗材品规繁杂等“钻空子”,进行串换套取、超标准收费等行为,甚至对患者基因检测结果进行篡改,诱导无指征患者使用靶向药等。他们为了吸引保险用户入院,还通过体检、返现回扣等手法诱导病患,甚至与医患勾结进行保险欺诈。

虽然各级医保局已经做了大量工作,但在一些地方,医保基金监管仍然滞后,骗保行为隐蔽性也更强。因此,我们需要借助智能化手段,加强医保基金的安全意识和监管队伍建设。
湖南省长沙县医保局便是其中的一个例子。他们将信息化手段与基金监管结合,希望通过这种方式实现对医保基金的全方位、全流程、全环节智能监控。同时,12月6日,湖南省医保局还发布了《湖南省医疗保障信用管理办法(征求意见稿)》,旨在通过医保信用管理制度,促进医务人员和医疗机构的规范行为。
要求定点医药机构的相关工作人员遵循医保服务协议的规定,为参保人员提供必需的医药服务,并协助向医疗保障部门提供信誉信息。体制内设奖罚并举,对进入负面名单的医生能暂停或停止医保支付权利及费用结算;反之,被纳入正面名单的医生则将得到相应奖赏。

总体来看,为了守护医保基金这笔救命钱,我们必须利用信息化工具,并且加强监管团队的建设,增强医保基金的安全意识。同时,我们必须在医保制度中平衡惩罚与奖励,以调动医疗机构和医务人员的积极性。通过对违规行为采取严厉惩罚,警示其他可能的违法者;而对于那些诚实守法、规范操作的个体和机构,则应给予适当的奖励,鼓励他们继续做好。
让我们一起,守护这笔救命钱,守护每一位老百姓的健康。
中国“最牛”的地级市,GDP2.4万亿碾压直辖市,如今升为特大城市
近年来,随着我国经济的快速发展,如今已经成为仅次于美国的世界第二大经济强国,国内涌现出了许多经济十分发达的城市,例如北京、上海、广州、深圳就是典型的代表。根据数据统计显示,截止2022年,我国总共拥有24座GDP破万亿的城市,其中超过两万亿的有7座,他们分别是上海、北京、深圳、广州、重庆、苏州、成都。大财经2023-10-26 01:45:27000010家钢厂涨价,成交转冷,期钢冲高回落
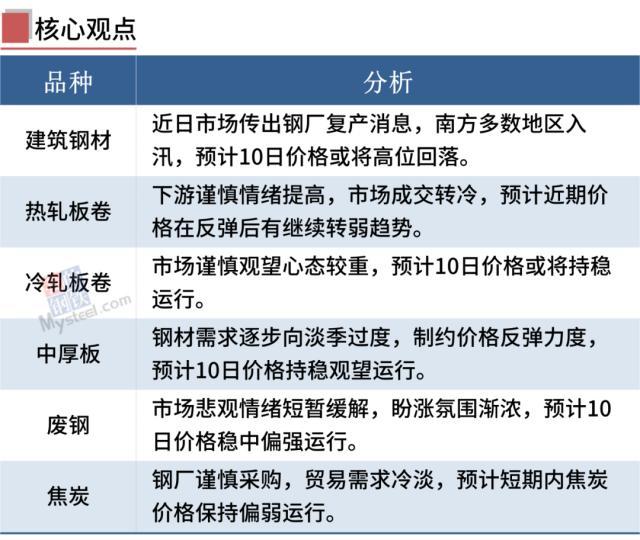
一、钢材期现市场价格5月9日,国内钢材市场上涨,秦皇岛卢龙普方坯出厂含税稳报3480元/吨。成交方面,伴随着期螺高位松动,市场情绪转弱,部分高位资源出现增加优惠出货情况,刚需及投机性需求减少。5月9日,期螺主力冲高回落,收盘价3691,涨0.57%,DIF与DEA重叠,RSI三线指标位于38-45,处于布林带中轨与下轨之间运行。5月9日,10家上调建筑钢材出厂价10-70元/吨。大财经2023-05-10 12:14:500000中国gdp世界排名 2023年世界gdp排名
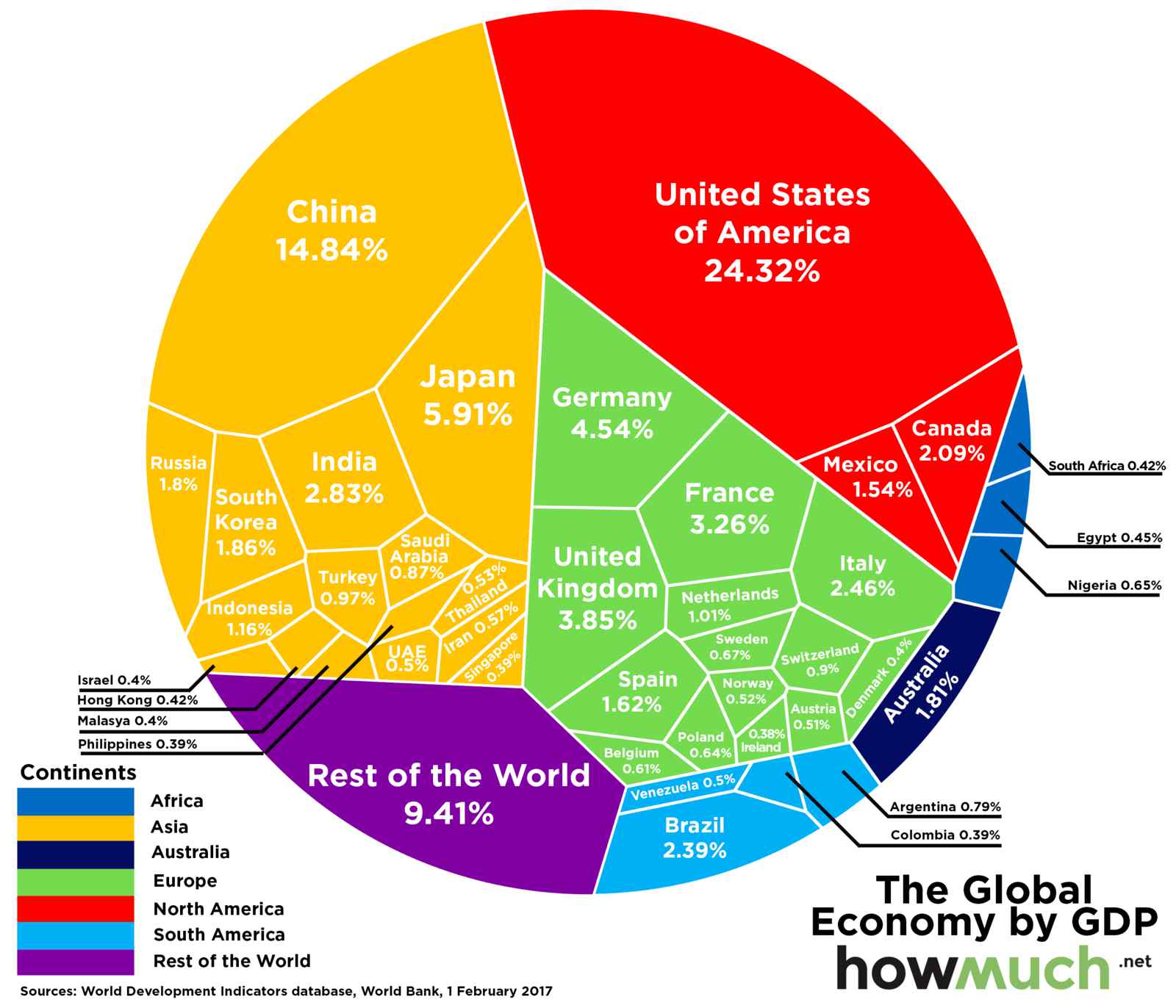
中新经纬客户端2月25日电近日,世界银行报告发布了2015年全球各个国家的GDP数据,显示全球GDP(国内生产总值)总量达74万亿美元。其中,总量排名第一的美国占比24.32%;排名第二为中国,总量占比14.84%;排第三、第四的分别是日本、德国,各占比5.91%、4.54%。世界银行报告统计的全球各国GDP占比来源:Howmuch.net大财经2023-03-23 02:22:3600062我的母亲作文600字 我的母亲600字七年级
1成长路上,有彩虹,也有风雨。成功时,留一点清醒给自己,你会发现,更多的理想需要追求;失败时,留一点梦想给自己,你会发现,前方的路何其宽广;幸福时,留一点责任给自己,你会发现,帮助别人多么快乐;忧伤时,留一点微笑给自己,你会发现,平凡的生活充满阳光;高兴时,留一点忙碌给自己,你会发现,我们的责任多么重大;难过时,留一点快乐给自己,你会发现,我们人生充满希望……0000